Behandlung & Therapie
Behandlung und Therapie
Die Behandlung des Kurzdarmsyndroms gliedert sich in mehrere Bereiche und ist je nach Schweregrad der Erkrankung unterschiedlich. Alle Therapiemethoden zielen jedoch darauf ab, die Aufnahmefähigkeit des Restdarms zu maximieren und den Bedarf an parenteraler Ernährung zu minimieren.
Die Behandlung des Kurzdarmsyndroms gliedert sich in mehrere Bereiche und ist je nach Schweregrad der Erkrankung unterschiedlich. Alle Therapiemethoden zielen jedoch darauf ab, die Aufnahmefähigkeit des Restdarms zu maximieren und den Bedarf an parenteraler Ernährung zu minimieren. Der Darm ist bis zu einem gewissen Umfang in der Lage, sich selbst zu regenerieren. Die durch eine Operation verursachte reduzierte Aufnahmefähigkeit, kann durch eine optimierte Ernährung oder durch eine Hormonbehandlung wieder gestärkt werden. Die Höhe der Darmzotten und die Tiefe der Darmkrypten kann nach einigen Monaten zunehmen und dadurch die Aufnahme der Nährstoffe verbessern. Ist das nicht der Fall, weil beispielsweise nur noch ein sehr kleiner Teil des Darms übrig ist, kann eine dauerhafte künstliche Ernährung erforderlich sein.
- Wiederherstellende (rekonstruktive) Chirurgie: Zu Beginn wird beurteilt, ob eine wiederherstellende Chirurgie bei der betroffenen Person möglich ist.
- Ernährungstherapie: Sollte die Rekonstruktion nicht möglich sein bzw. funktionieren, kann eine abgestimmte Ernährungstherapie eingeleitet werden, um die Flüssigkeits- und Nährstoffversorgung zu optimieren.
- Begleittherapien: Diese stellen eine weitere Möglichkeit dar, um akuten bzw. chronischen Beschwerden entgegenzuwirken. Zudem können geeignete Begleittherapien in der Adaptions- und Stabilisierungsphase die Darmtätigkeit unterstützen.
- Hormontherapie: Um die Darmfunktion zu fördern, kann letztlich auch eine hormonelle Therapie in Betracht gezogen werden. Eine Hormontherapie beim Kurzdarmsyndrom kann die Darmzotten und Darmkrypten unterstützen und die Notwendigkeit einer künstlichen (parenteralen) Ernährung verringern oder unnötig machen.
Die psychische Belastung bei Patienten mit einem Kurdarmsyndrom darf nicht außeracht gelassen werden. Die Krankheit schränkt Betroffene in ihrem täglichen Leben extrem ein. Es fällt ihnen schwer ein normales Leben zu führen, daher benötigen sie neben der Behandlung der Symptome zusätzlich regelmäßige psychologische Betreuung.
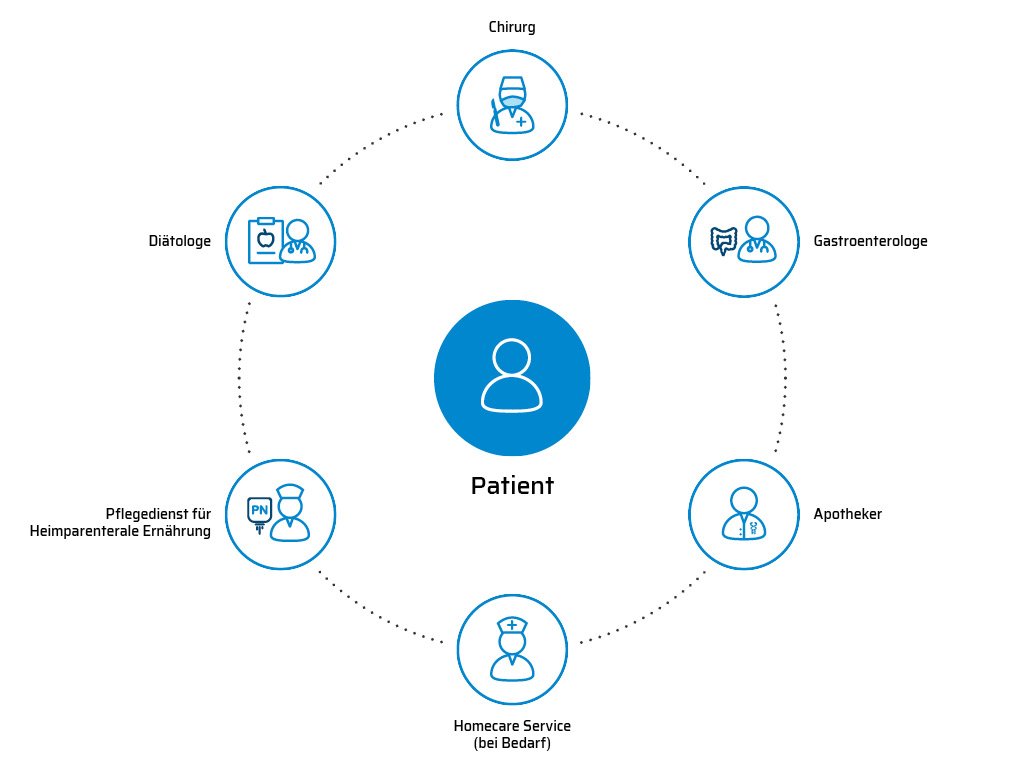
Für eine ganzheitliche und wirkungsvolle Behandlung ist das Zusammenarbeiten eines interdisziplinären, eingespielten Teams unerlässlich. Sowohl Ärztinnen und Apotheker als auch die Ernährungsberaterin und eine Home Care Betreuung übernehmen wichtige Aufgaben im Therapieprozess.
Da aufgrund unterschiedlichster Resorptionsverhältnisse des Restdarms auch vielfältige Symptome entstehen können, sollen Betroffene prinzipiell befähigt werden, ihre Erkrankung zu verstehen und ihr eigener Gesundheitsmanager zu werden. Oberste Priorität in der Therapie hat die Verbesserung des Stuhlverhaltens:
- Reduktion des Volumens,
- festere Konsistenz,
- geringere Stuhlfrequenz,
- neutralerer Geruch,
- optimierter Verdauungsgrad
- weniger Wasser-, Nährstoff- und Elektrolytverluste.
Im Zuge des Therapieverlaufes ist es notwendig, die Ernährungsformen (orale, enterale Trinknahrung und parenteralen Ernährungsinfusionen) sowie die Gabe von zusätzlicher Flüssigkeit, Elektrolyten, Spurenelementen und Vitaminen kontinuierlich anzupassen. Anfangs unterstützen relativ engmaschige Laborkontrollen dabei Diätolog*in und Patient*in. Mit Fortdauer der Therapie übernimmt die Patient*in diese Adaptierungen. Dadurch werden die Akzeptanz der Erkrankung sowie die Selbständigkeit der Patient*in gefördert, was eine Reduktion des Pflege- und Betreuungsaufwandes mit sich bringt. Verbesserte Therapieoptionen und -verträglichkeit reduzieren Komplikationen und steigern die Lebenszeit bei guter Lebensqualität.
Es gibt eine Reihe an Medikamenten, welche die Therapie von KDS Patient*innen unterstützen können:
Verdauungsenzyme (Kreon®) helfen, die Nahrung schneller aufzuspalten und damit besser aufzunehmen. Die Einnahme erfolgt gleichzeitig mit der Nahrung (ca. 2.000 Einheiten je 1g Fett), unverdaute Enzyme werden wieder ausgeschieden.
Loperamid (Imodium®, Enterobene®, Loperamid®) führt dazu, dass sich der (Dick)Darm langsamer bewegt und die Nahrung besser aufgenommen werden kann. Die Einnahme erfolgt ca. 30-45 min. vor der Mahlzeit.
Teduglutid (Revestive®) erhöht den intestinalen und den portalen Blutfluss, hemmt die Sekretion von Magensäure, verzögert die Magenentleerung, verbessert die Nährstoffaufnahme und normalisiert das Wachstum der Darmschleimhaut. Es erhöht die Darmzottenhöhe und die Darmkryptentiefe.
Generell sollte bei allen oralen Medikamenten auf den Einnahmezeitpunkt geachtet werden. Beispielsweise werden Medikamente ca. 20 Minuten vor einer Mahlzeit mit wenig Flüssigkeit besser aufgenommen. Außerdem sollte beobachtet werden, ob Medikamente überhaupt verdaut werden oder unverdaut den Organismus wieder verlassen.
Weitere Informationen in unserem Blogbeitrag: Medikamente zur Behandlung von KDS
Idealer Weise sollen Flüssigkeiten in kleinen Schlucken über den Tag verteilt werden. Eine Hilfestellung könnte eine Erinnerungsfunktion am Handy sein, die alle 15 Minuten ans Trinken erinnert. Wenn trotz kontinuierlichen Trinkens das Durstgefühl nicht beeinflusst werden kann, sind zusätzliche Flüssigkeitsinfusionen ratsam. Als Richtwert sollte langfristig in 24h mind. ein Liter Harn produziert werden. TIPP: Video Flüssigkeitsmanagement bei KDS
Wie bereits oben erwähnt, unterstützen anfangs relativ engmaschige Laborkontrollen Diätolog*in und Patient*in. Generell steht aber die Beurteilung des Wohlbefindens der KDS Patient*in im Vordergrund stehen und Laborparameter ergänzend zusätzliche Informationen zur Stoffwechselsituation liefern. Folgende Werte sollten periodisch erhoben werden:
- Blutbild
- Elektrolyte Natrium Chlorid Kalium Phosphat Magnesium Calcium
- Eisenstatus (Eisen, Ferritin, Transferrin, Transferrinsättigung)
- Leberenzyme Bilirubin Albumin Gamma-GT
- Nierenparameter Kreatinin, Harnstoff(stickstoff)-BUN, Glomeruläre Filtrationsrate
- Schilddrüse TSH T3 T4 Parathormon
- Blutzucker (HbA1c)
- Triglyceride, Cholesterin
- ph-Wert (Astrup)
- Vitamine (A, D, E, B12, Folsäure). Gerinnung
- Spurenelemente (Zink, Selen, Kupfer, Chrom)
- Harn (Nitritit, Harnelektrolyte)
- Ev. Calprotectin
- Ev. H2-Atemtest (Glucose, Fruktose, Laktose)
Wenden Sie sich prinzipiell stets an Ihr Behandlungsteam. Zusätzlich empfehlen wir den Austausch mit Betroffenen. Der Peer-to-Peer-Support ist ein wichtiger Beitrag, damit Patient*innen zu ihren eigenen Gesundheitsexpert*innen werden. Die Chronischen Experten sind für Sie da und haben stets ein offenes Ohr!
Leitfaden Kurzsdarmsyndrom
Was verbindet uns miteinander?
Das eigentlich verbindende Element bei unserer Vernetzungsplattform ist, dass es um chronisch kranke Menschen und alle damit verbundenen Themen geht. Die Krankheitsbilder unterscheiden sich in medizinischen Details, gemein ist uns die Problematik des Umgangs mit einer chronischen Erkrankung im Alltag. Wir beginnen mit der Erkrankung Kurzdarmsyndrom, da dies uns Gründungsmitglieder verbindet und wir in dem Bereich die meiste Expertise aus Patientensicht mitbringen.
Zusammenarbeit
Für eine ganzheitliche und wirkungsvolle Behandlung ist das Zusammenarbeiten eines interdisziplinären, eingespielten Teams unerlässlich. Sowohl Ärztinnen und Apotheker als auch die Ernährungsberaterin und eine Home Care Betreuung übernehmen wichtige Aufgaben im Therapieprozess.
Quelle: www.kurzdarmsyndrom.at